ยาสไปโรโนแลคโตน (Spironolactone)
ยาสไปโรโนแลคโตนเป็นยาขับปัสสาวะกลุ่ม K+ sparing diuretics ที่ออกฤทธิ์ยับยั้งฮอร์โมนอัลโดสเตอโรน (Aldosterone) ซึ่งมีบทบาทสำคัญในการควบคุมสมดุลน้ำและเกลือแร่ของร่างกายที่ท่อไตส่วนปลายสุด ผู้เชี่ยวชาญบางท่านจึงจัดยาในกลุ่ม MRAs (Mineralocorticoid receptor antagonists) นอกจากนี้ตัวยายังมีฤทธิ์ต้านฮอร์โมนแอนโดรเจน (Anti-androgen) ทำให้มีประโยชน์ทางคลินิกในหลายภาวะ องค์การอนามัยโลกจัดให้ยานี้เป็นยาจำเป็นพื้นฐานทางสาธารณสุข และในประเทศไทยได้บรรจุอยู่ในบัญชียาหลักแห่งชาติ หมวดยาอันตราย ดังนั้นผู้ใช้ยาควรมีความเข้าใจในกลไก ประโยชน์ และความเสี่ยงของยาอย่างรอบด้านก่อนการใช้ยา
ที่มาและการออกฤทธิ์:
ยาสไปโรโนแลคโตนได้รับการพัฒนาตั้งแต่ปี ค.ศ. 1958 แต่ในระยะแรกยังไม่เป็นที่นิยม เนื่องจากมีฤทธิ์ต้านฮอร์โมนเพศชายร่วมด้วย ต่อมาในปี ค.ศ. 1985 บริษัทไฟเซอร์ได้ผลิตและจำหน่ายในชื่อการค้าว่า "อัลแดคโตน" (Aldactone®) พร้อมกำหนดข้อบ่งใช้เฉพาะทาง ได้แก่ การรักษาภาวะบวมน้ำจากอัลโดสเตอโรนสูง เช่น ในผู้ป่วยโรคตับแข็ง หัวใจล้มเหลวระยะรุนแรง กลุ่มอาการเนโฟรติก และการรักษาภาวะอัลโดสเตอโรนสูงปฐมภูมิ (Primary hyperaldosteronism) ซึ่งมักสัมพันธ์กับภาวะความดันโลหิตสูง ทำให้ยานี้ได้รับการยอมรับทางคลินิกอย่างกว้างขวางมากขึ้น
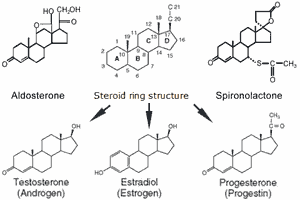
โครงสร้างทางเคมีของยาสไปโรโนแลคโตนมีลักษณะเป็นสเตียรอยด์ ซึ่งคล้ายกับฮอร์โมนอัลโดสเตอโรนและฮอร์โมนเพศหลายชนิด ทำให้ยาออกฤทธิ์ได้ทั้งในเชิงเลียนแบบและต้านฤทธิ์ของฮอร์โมนเหล่านี้ โดยสามารถสรุปกลไกสำคัญได้ดังนี้
- ยาแย่งจับกับตัวรับ mineralocorticoid ที่ท่อไตส่วนปลายสุด ซึ่งเป็นตำแหน่งที่ฮอร์โมนอัลโดสเตอโรนต้องไปจับเพื่อควบคุมสมดุลน้ำและเกลือแร่ เมื่อฮอร์โมนไม่สามารถออกฤทธิ์ได้ จะทำให้การดูดกลับโซเดียมลดลง เกิดการขับน้ำออกทางปัสสาวะมากขึ้น และเกิดการคั่งของโพแทสเซียม ซึ่งเป็นกลไกหลักของยาขับปัสสาวะกลุ่ม K+ sparing
- ยาลดความเป็นเพศชาย (anti-androgen effect) โดย
- ยับยั้งเอนไซม์ 17α-hydroxylase และ 17,20-lyase ซึ่งเป็นเอนไซม์สำคัญในกระบวนการสังเคราะห์ฮอร์โมนเพศชาย
- แย่งจับกับตัวรับแอนโดรเจนในอวัยวะต่าง ๆ ทำให้ฮอร์โมนแอนโดรเจนไม่สามารถออกฤทธิ์ได้เต็มที่ ทั้งนี้ตัวยายังมีฤทธิ์กระตุ้นตัวรับแอนโดรเจนอย่างอ่อน ๆ จึงห้ามใช้ในมะเร็งต่อมลูกหมากซึ่งเกี่ยวข้องกับการทำงานของ androgen receptor โดยตรง
- ยาเพิ่มความเป็นเพศหญิง (estrogenic effect) โดย
- เพิ่มการเปลี่ยน testosterone เป็น estradiol ในเนื้อเยื่อส่วนปลาย
- ยับยั้งการสลาย estradiol เป็น estrone
- แย่งจับกับโปรตีน SHBG ทำให้ estradiol อยู่ในรูปฮอร์โมนอิสระและออกฤทธิ์ได้มากขึ้น
ผลรวมของกลไกเหล่านี้ทำให้เกิดภาวะความเป็นเพศหญิงเพิ่มขึ้นในร่างกาย
- ยามีฤทธิ์คล้ายฮอร์โมนโปรเจสเตอโรนอย่างอ่อน ๆ ซึ่งในขนาดสูงอาจทำให้สตรีมีประจำเดือนผิดปกติ และบุรุษเกิดภาวะเต้านมโต
การใช้ยาที่เหมาะสม
- ใช้เพื่อบรรเทาอาการท้องมานในผู้ป่วยตับแข็ง
ผู้ป่วยโรคตับแข็งมีภาวะน้ำคั่งในช่องท้องจากหลายกลไก ได้แก่ portal hypertension การกระตุ้นระบบ renin-angiotensin-aldosterone การคั่งของ nitric oxide ทำให้หลอดเลือดขยาย และภาวะ hypoalbuminemia ที่ทำให้น้ำรั่วออกจากหลอดเลือดเข้าสู่เนื้อเยื่อได้ง่าย เกิดเป็นภาวะท้องมานและบวมตามแขน ขา หลัง และก้น
แม้กลไกจะซับซ้อนหลายปัจจัย แต่การยับยั้งอัลโดสเตอโรนด้วยยาสไปโรโนแลคโตนสามารถช่วยลดการคั่งน้ำและบรรเทาอาการได้อย่างมีนัยสำคัญ
ขนาดยาในผู้ใหญ่ที่ไตปกติเริ่มที่ 100 mg/วัน (สูงสุดไม่เกิน 400 mg/วัน) หากยังไม่ได้ผล แพทย์มักเพิ่มฟูโรซีไมด์ 40 mg/วัน แทนการเพิ่มขนาดยาสไปโรโนแลคโตน เพื่อป้องกันภาวะโพแทสเซียมสูง และต้องมีการตรวจระดับโพแทสเซียมเป็นระยะ
- ใช้เพื่อลดภาวะบวมน้ำในผู้ป่วยหัวใจวายเรื้อรังจนเกิดภาวะตับแข็ง (Cardiac cirrhosis)
ในผู้ป่วย cardiac cirrhosis ควรเลือกใช้ยาสไปโรโนแลคโตนเป็นยาหลักในการลดภาวะบวมน้ำ เว้นแต่มีข้อห้ามใช้ เนื่องจากกลไกโรคสัมพันธ์กับอัลโดสเตอโรนโดยตรง
ขนาดยาใช้เช่นเดียวกับข้อที่ 1
- ใช้เพื่อการวินิจฉัยและรักษาภาวะอัลโดสเตอโรนสูงปฐมภูมิ (Primary hyperaldosteronism)
ภาวะนี้อาจเกิดจากเนื้องอกต่อมหมวกไต หรือต่อมหมวกไตทำงานมากผิดปกติ ทำให้เกิดความดันโลหิตสูงดื้อยา โพแทสเซียมต่ำ และ metabolic alkalosis ผู้ป่วยมักมีอาการอ่อนเพลีย ใจสั่น ปวดศีรษะ และเป็นตะคริว
การวินิจฉัยเฉพาะทางต้องใช้การตรวจพิเศษหลายชนิดซึ่งไม่สามารถทำได้ในสถานพยาบาลทั่วไป
การทดสอบเบื้องต้นอาจใช้ยาสไปโรโนแลคโตน 100 mg วันละ 4 เวลา 5 สัปดาห์ หากความดันโลหิตลดลง ≥20 มม.ปรอท หรือใช้สูตรทดสอบสั้น 4 วัน หากโพแทสเซียมสูงขึ้นขณะให้ยาและลดลงหลังหยุดยา ถือเป็นข้อมูลสนับสนุนการวินิจฉัย
อย่างไรก็ตาม การยืนยันโรคต้องอาศัยการตรวจพิเศษ และการรักษาหลักต้องแก้ไขที่สาเหตุ เมื่อไม่สามารถแก้สาเหตุได้จึงใช้ยาสไปโรโนแลคโตนควบคุมอาการ
ขนาดยาควบคุมอาการโดยทั่วไป 25–200 mg/วัน (ไม่เกิน 400 mg/วัน) หากควบคุมโพแทสเซียมได้แล้วแต่ความดันยังสูง อาจเสริมยาลดความดันกลุ่ม Calcium channel Blockers ช่วย หรืออาจใช้ยา Corticosteroids เสริมเพื่อจับกับ glucocorticoid receptor และ mineralocorticoid receptor ลดทั้งการหลั่งและการออกฤทธิ์ของอัลโดสเตอโรนตามลำดับ
- ใช้ลดความดันโลหิตในโรคความดันโลหิตสูง
ยาสไปโรโนแลคโตนเป็นยาทางเลือกเสริมในผู้ป่วยความดันโลหิตสูงที่ควบคุมยาก ขนาดที่ใช้คือ 25–50 mg/วัน และต้องติดตามการทำงานของไตและเกลือแร่ในเลือดอย่างสม่ำเสมอ
เนื่องจากฤทธิ์ต้านแอนโดรเจนและเพิ่มเอสโตรเจน จึงมีการนำผลข้างเคียงนี้ไปใช้ทางคลินิก เช่น รักษาสิวรุนแรง, seborrheic dermatitis, hirsutism, ผมบางในผู้หญิง และการใช้ร่วมกับฮอร์โมนเอสโตรเจนในผู้ชายเพื่อปรับลักษณะทางเพศรอง ซึ่งทั้งหมดจัดเป็นการใช้ยานอกข้อบ่งใช้ (off-label use)
ผลข้างเคียง พิษของยา และข้อควรระวัง
ผลข้างเคียงที่อันตรายและพบบ่อยที่สุดคือภาวะโพแทสเซียมในเลือดสูง ซึ่งอาจเกิด normal anion gap metabolic acidosis และอาจรุนแรงถึงขั้นเสียชีวิต จำเป็นต้องติดตามระดับโพแทสเซียมอย่างสม่ำเสมอ
ขนาดสูงอาจทำให้สตรีมีอาการเจ็บเต้านม ประจำเดือนผิดปกติ และบุรุษเกิดเต้านมโต จำนวนสเปิร์มลดลง ความต้องการทางเพศลดลง
ผลข้างเคียงอื่น ได้แก่ hyponatremia, hypomagnesemia, hyperuricemia, ไตวาย, ซึมเศร้า, ปวดท้อง, ท้องเสีย, agranulocytosis
อาการแพ้ยารุนแรงพบได้น้อย เช่น anaphylaxis, พิษต่อตับ, DRESS, Stevens-Johnson syndrome และ toxic epidermal necrolysis
ข้อห้ามใช้ ได้แก่ ไตวายเฉียบพลัน ไตวายเรื้อรังระยะรุนแรง ภาวะโพแทสเซียมในเลือดสูง และโรค Addison’s disease
ปฏิกิริยาระหว่างยา
ควรระวังการใช้ร่วมกับ
- อาหารเสริมหรือวิตามินที่มีโพแทสเซียม
- K-sparing diuretics อื่น, ACEIs, ARBs, Aldosterone blockers, NSAIDs, Cholestyramine, Heparin
- Barbiturates, narcotics, สุรา → เสี่ยง orthostatic hypotension
- Nondepolarizing muscle relaxants → เพิ่มฤทธิ์ยา
- Digoxin → เพิ่มระดับยาในเลือด
- Lithium → เสี่ยงพิษลิเธียม
สรุป
ยาสไปโรโนแลคโตนเป็นยาขับปัสสาวะกลุ่ม MRAs ที่มีบทบาทสำคัญในการรักษาภาวะบวมน้ำจากอัลโดสเตอโรนสูง ภาวะหัวใจล้มเหลว ตับแข็ง และภาวะอัลโดสเตอโรนสูงปฐมภูมิ รวมถึงใช้เสริมการรักษาความดันโลหิตสูง ยามีฤทธิ์ต้านแอนโดรเจนและเพิ่มเอสโตรเจน ทำให้มีประโยชน์ทางคลินิกในหลายภาวะ แต่ก็มาพร้อมความเสี่ยง โดยเฉพาะภาวะโพแทสเซียมในเลือดสูงและผลข้างเคียงด้านฮอร์โมน ดังนั้นการใช้ยานี้ต้องอยู่ภายใต้การดูแลของแพทย์ มีการติดตามการทำงานของไตและระดับเกลือแร่อย่างสม่ำเสมอ เพื่อให้เกิดประโยชน์สูงสุดและลดอันตรายต่อผู้ป่วย